【専門医が解説】糖尿病の種類 | 1 型と2 型の違い、引き起こす合併症も
監修医
幹細胞再生治療を通じ、国民病で万病の元である糖尿病の根治に取り組んでいる。
■職歴:
西暦2012年1月〜:東京女子医科大学病院初期研修医
西暦2015年4月〜:医療法人貞心会 西山堂慶和病院勤務
西暦2019年4月〜:海老名総合病院 糖尿病センター勤務
西暦2020年4月~:東京女子医科大学病院糖尿病・代謝内科 助教
西暦2022年1月〜現在:一般社団法人輝実会 青山レナセルクリニック院長
■所属学会等
日本内科学会
日本糖尿病学会
日本再生医療学会
糖尿病眼学会
日本内科学会認定内科医(認定番号107827)
日本糖尿病学会専門医(認定番号7237)
一口に「糖尿病」と言っても、糖尿病にはいくつかの種類があり、それぞれ原因や特徴、治療法が異なります。特に「1型糖尿病」と「2型糖尿病」と呼ばれる糖尿病は、多くの方が混同しがちです。
そこで本記事では、糖尿病の各種類と治療法、1型糖尿病と2型糖尿病の違い、糖尿病が引き起こす合併症などを詳しく解説します。
糖尿病に関する正確な知識を身につけ、健康的な生活を送るためにも、ぜひ最後までお読みください。
目次
糖尿病とは?一型・二型の違いを理解する前に押さえておきたい基礎知識
糖尿病は、血中のブドウ糖量が増加する状態の疾患です。高血糖(人にもよりますが、血糖値 160 mg/dL以上)になると血液中の糖が尿にあふれ出て甘い匂いがするため、「糖尿病」と名づけられています。
まずは、糖尿病の発症原因や症状について詳しく解説します。
発症の原因とインスリンの役割
糖尿病の主な原因はインスリンの作用不足です。
インスリンはすい臓で生成されるホルモンで、血糖値を下げる役割があります。しかし、このインスリンが上手く作用しないと、血糖値の上昇を抑える働き(耐糖能)が低下してしまうため、高血糖が慢性的に続いてしまいます。
▼関連記事
インスリンのすべてを解説。再生医療との関係、糖尿病治療の可能性も解説
https://rena-cell.com/column/blog/insulin/
糖尿病の診断基準と血糖値の見方
糖尿病の診断は、Hb(ヘモグロビン)A1cの値が6.5%以上の場合に確定診断されることが一般的です。正常なHbA1cの範囲は4.6%から6.2%とされています。ただし、他の疾患の影響でHbA1cや血糖値が変動することがあるため、診断は複数の指標を使用して行われます。
具体的には、HbA1c、空腹時の血糖値、食後の血糖値、75gの糖負荷試験の結果のいずれかが基準を超える場合、それを「糖尿病の傾向」とみなされ、別日に再検査となります。そして、別日の検査でも基準を超えたり、いずれか2つ以上が該当する場合確定診断となります。
また、糖尿病の典型的な症状や糖尿病特有の合併症が確認されると、一度の検査で糖尿病と診断されることがあります。
なお、HbA1cだけで糖尿病の傾向が示された場合は、他の血糖検査を追加で行い、その結果も基準を超える場合に糖尿病と診断されます。
▼関連記事
糖尿病を判断する指標は?測定方法や糖尿病の改善方法を解説
https://rena-cell.com/column/blog/diabetes-measuring_index/
糖尿病の代表的な症状と早期サイン
糖尿病の主な症状としては、喉の渇き、頻繁な水分摂取、尿の回数の増加、体重の減少、疲れやすさなどが挙げられます。さらに、血糖値が極端に高まると、意識障害が生じることもあります。
しかし、糖尿病の症状は、血糖値がかなり高まらないと現れないことが多いため、症状が深刻化してから糖尿病であることに気づく人はかなり多いです。
そして、糖尿病は健診で偶然発見されることもあれば、高血糖の症状や眼や腎臓の合併症を通じて初めて診断されることもあるのです。
糖尿病の種類と特徴を詳しく理解しよう
糖尿病は、世界中で増加している生活習慣病の一つであり、その種類や原因、症状は多岐にわたります。ここでは、そんな糖尿病の主な種類とその特徴について詳しく解説します。
一型糖尿病とは?発症原因と症状の特徴
糖尿病の種類の1つ目は、1型糖尿病です。
1型糖尿病は、すい臓がインスリンをほとんど、またはまったく作ることができない状態を指します。1型糖尿病の治療ではインスリン注射が行われるため、以前は「IDDM(インスリン依存型糖尿病)」とも呼ばれていました。
1型糖尿病の主な症状としては、のどの渇き、頻尿、急激な体重減少、疲れやすさなどが挙げられます。
1型糖尿病の患者の数は、糖尿病患者全体の10分の1未満と、割合としては少ないのが特徴です。発症する年齢層としては若い方が多いですが、年齢に関係なく発症する場合もあります。
1型糖尿病の発症原因は解明されていませんが、1型糖尿病にかかりやすい遺伝子を持つことや、何らかの原因でインスリンを作るすい臓の細胞が破壊されることが関係していると考えられています。
二型糖尿病とは?活習慣・食事・運動との関わり
糖尿病の種類の2つ目は、2型糖尿病です。
2型糖尿病は、すい臓がインスリンを十分に作り出せない、または作られたインスリンが十分に作用しない状態を指します。以前は「NIDDM(インスリン非依存型糖尿病)」とも呼ばれていました。
2型糖尿病の主な症状としては、疲労感、皮膚の乾燥や痒み、手足の感覚の低下、感染症の頻発、頻尿、目のかすみ、性機能の問題、傷の治りの遅さなどが挙げられます。
2型糖尿病は糖尿病の中で最も一般的で、糖尿病患者全体の90%以上が該当します。40歳を過ぎてからの発症が多いですが、若い人でも発症する場合があります。
2型糖尿病の原因としては、年齢、太りすぎ、家族歴、運動不足、清涼飲料水の多飲などが挙げられます。
妊娠糖尿病のリスクと母体・胎児への影響
糖尿病の種類の3つ目は、妊娠糖尿病です。
妊娠糖尿病は、妊娠中に初めて高血糖が認められる状態を指します。妊娠中のホルモンの変化によって、インスリンの作用が低下することが原因とされています。
妊娠糖尿病の主な症状としては、多尿、多渇、疲れやすさが挙げられます。しかし、これらの症状は妊娠自体の影響によるものと区別が難しく、時には症状が目立たないこともあります。したがって妊婦健診で指摘されることがほとんどです。
ほとんどの場合、妊娠糖尿病は出産後に正常な血糖値に戻りますが、将来的に2型糖尿病を発症するリスクが高まるとされています。
その他の糖尿病の原因
糖尿病の種類の4つ目は、その他の原因の糖尿病です。
その他の原因の糖尿病には、特定の原因によって引き起こされる糖尿病が含まれます。例としては、すい臓の病気、インスリン分泌に関わる遺伝的な異常、薬物や化学物質の影響、感染症、免疫系の異常などが考えられます。
これらの糖尿病は、特定の病態や病態生理に関連しており、それぞれ異なる治療法やアプローチが必要です。
一型糖尿病と二型糖尿病の違いを徹底比較:原因・症状・治療の違い

では、1型糖尿病と2型糖尿病の違いについて、以下の表を参考に詳しく解説します。
|
項目 |
1型糖尿病 |
2型糖尿病 |
|
原因 |
自己免疫性 |
生活習慣、遺伝要因 |
|
患者の特徴 |
小児〜思春期の子供、やせた人 |
中高年(40歳をすぎた方がほとんど)、肥満に多い |
|
インスリン抵抗性 |
低い |
高い(程度はそれぞれ異なる) |
|
症状の進行 |
症状が突然出現 |
ゆっくり進行していく |
1型糖尿病は、体が自らの免疫システムによってインスリンを分泌するすい臓のβ細胞を攻撃してしまい、結果としてインスリンがほとんど、またはまったく作られなくなる疾患です。そのため、生涯にわたって外部からのインスリン投与が必要となります。
一方、2型糖尿病は、体内のインスリンの働きが低下したり、インスリンの分泌が不足することによって発症します。治療としては、食事や運動療法、薬物療法が中心となり、状態によってはインスリン治療も選択されることがあります。
また、1型糖尿病は若者でも発症する場合が多いのに対して、2型糖尿病は中高年の発症がほとんどであることも、1型糖尿病と2型糖尿病の違いと言えます。ただし、近年肥満が増えておりそれに伴い若年者でも2型糖尿病が増えています。
【種類別】糖尿病の治療法まとめ
糖尿病は、種類によって治療法も異なり、それぞれの特性を理解することが適切な治療を受けるために不可欠です。ここでは、糖尿病の種類別の治療法について詳しく解説します。
一型糖尿病の治療法
1型糖尿病は、外部からのインスリン供給が治療の中心となります。具体的には、1日数回の定期的なインスリン注射や、インスリンポンプという携帯型の装置を使用して継続的にインスリンを体内に供給する方法があります。
食事や運動の制限は特に必要とされませんが、食後の血糖値の上昇に影響する炭水化物の摂取量には注意しなければならない場合があります。
二型糖尿病の治療法
2型糖尿病の治療では、食事療法や運動療法によって、血糖値のコントロールをサポートする方法が一般的です。肥満がある場合は減量、ブドウ糖や果糖や砂糖を控えること、ウォーキング、ジョギングなどの有酸素運動が推奨されることが多いです。
しかし、食事や運動で十分な血糖コントロールができない場合、薬物療法が必要となることもあります。その場合、経口血糖降下薬が処方されることが一般的で、これにはインスリンの分泌を促進する薬や、腸での糖の吸収を遅らせる薬など、さまざまな種類が存在します。
妊娠糖尿病の治療法
妊娠糖尿病は、食事療法や運動療法による血糖値のコントロールが治療の中心となります。適切な栄養摂取とともに、血糖値の上昇を緩やかにする食事内容の工夫や、食事の間隔・回数の調整、ウォーキングや軽いストレッチなどの妊娠中でも安全に行える運動が推奨されます。また保険適応で血糖測定器を使用することができます。
また、体重の管理も非常に重要で、医師や栄養士と相談しながら適切な体重増加を目指すことが求められます。
しかし、食事療法や運動療法だけで血糖値の管理が難しい場合は、インスリン療法が必要となることもあります。この場合、医師の指導のもと、適切な量・タイミングでのインスリンの注射が行われます。
そして、前述の通り、妊娠中の糖尿病は分娩後には大抵改善しますが、将来的に2型糖尿病を発症するリスクが高まるため、出産後も定期的な健康チェックが重要となります。
その他の糖尿病の治療法
その他の原因による糖尿病の治療は、原因や病態に応じて適切な治療が選択されます。
例えば、膵炎や膵腫瘍などのすい臓の疾患、内分泌疾患、遺伝的要因、薬剤や化学物質の影響などが原因となる場合があります。
▼関連記事
糖尿病を予防・改善しよう!糖尿病の生活習慣改善と治療について
https://rena-cell.com/column/blog/diabetes-prevention/
糖尿病(1型・2型)が引き起こす主な合併症とリスク管理
糖尿病が長期間続くと、さまざまな合併症を引き起こす可能性があります。ここでは、糖尿病が引き起こす代表的な合併症を3つ紹介します。
糖尿病性神経障害と二型糖尿病
糖尿病性神経障害は、糖尿病の長期間の高血糖状態によって、体の神経が傷ついたり、機能不全を起こす病態です。
糖尿病性神経障害は主に下肢の末梢神経に影響を及ぼすことが多く、手足のしびれや痛み、感覚の鈍化などの症状を引き起こします。特に足の裏や指先の感覚が鈍くなると、日常生活中に負傷しても気づかないことがあり、重篤な感染症を引き起こすこともあります。
さらに、神経の障害は消化器官や心臓、尿道などの内臓にも影響を及ぼすことがあり、便秘、下痢、排尿障害や性機能の低下などの症状が現れることもあります。
糖尿病網膜症と二型糖尿病
糖尿病網膜症は、糖尿病の合併症として目の網膜に障害を引き起こす病気です。
網膜は目の奥の光を感じ取る部分であり、糖尿病網膜症が進行すると、血管の漏れや詰まりを引き起こし、網膜の腫れや出血をもたらすことがあります。さらに進行すると、新しい異常な血管が形成されることもあり、これによって網膜剥離(網膜が剥がれる)のリスクが高まります。
糖尿病網膜症の初期症状がほとんどないため、無症状の段階から病気が進行します。そして、進行すると視野が狭くなったり、まぶしさを感じることがあります。
▼関連記事
糖尿病網膜症とは|分類,治療法も解説
https://rena-cell.com/column/blog/diabetic_retinopathy/
糖尿病性腎症と二型糖尿病
糖尿病性腎症は、糖尿病の慢性的な高血糖状態が腎臓の細かな血管にダメージを与えることで発症する糖尿病の合併症の一つです。
糖尿病性腎症が進行すると、腎臓は血液を濾過する能力を失い、余分な水分や有害な物質を体外に排出することが困難となります。
糖尿病性腎症の初期の段階では、尿中に微量のタンパク質(アルブミン)が漏れ出すことが主な症状として現れることが多いです。病状が進行すると、尿量の減少、浮腫、高血圧などの症状が出ることがあります。
なお、糖尿病の合併症は、神経症、網膜症、腎症の順で合併症が認められます。
▼関連記事
糖尿病性腎症とは|診断基準,治療法も解説
https://rena-cell.com/column/blog/diabetic-nephropathy/
一型糖尿病と二型糖尿病に関するよくある質問

ここでは、糖尿病の種類に関するよくある質問とその回答を紹介します。
質問①:1型糖尿病と二型糖尿病でかかる人の割合が多いのはどちらですか?
尿病患者の大多数、約90-95%は2型糖尿病です。これは、2型糖尿病が中年以降の年齢層での発症が多く、肥満や運動不足、食生活の乱れ、遺伝的要因などが関連しているためです。
質問②:1型糖尿病と二型糖尿病を併発したらどうなりますか?
1型と2型の糖尿病を同時に発症することはあります。
1型糖尿病患者でも肥満がある場合、2型糖尿病の特徴であるインスリンの作用不足が認められることもあります。また2型糖尿病として治療されている場合でも、緩徐にインスリンの分泌が低下する緩徐進行型1型糖尿病である場合もあります。
質問③:二型糖尿病から1型糖尿病になる可能性はありますか?
2型糖尿病が1型糖尿病に変わることは基本的にはありませんが、2型糖尿病治療中に1型糖尿病が発症することも稀ですがあります。
緩徐進行型1型糖尿病という特定のタイプの糖尿病は、初めは2型糖尿病のような症状を示すことがありますが、徐々にインスリンの分泌が低下し、最終的には1型糖尿病のようなインスリン依存状態になることが知られています。
まとめ:糖尿病を正しく理解して生活改善につなげよう
今回は、糖尿病の種類や治療法について解説しました。
糖尿病は単一の疾患ではなく、複数のタイプに分類されることを理解することは非常に重要です。
それぞれの糖尿病は、原因や治療法、管理方法が異なるため、正確な診断とそれに応じた適切な対応が必要となるため、医師の助言に従いながら、糖尿病の回復に務めましょう。
幹細胞治療と培養上清エクソソームを併用
~当院の糖尿病再生医療~
当院では、薬剤をはじめとする対処療法に頼らず再生医療の力で糖尿病の根治を目指すことを目標に掲げ、他院に先駆けて本格的に糖尿病再生医療に取り組んでいます。
幹細胞治療と当院オリジナルの乳歯歯髄由来幹細胞培養上清エクソソームとの併用で糖尿病治療において最高の治療パフォーマンスを追求しています。当院では、日本人の生え変わりの乳歯から歯髄幹細胞を培養し、ヒト・異種動物由来成分を一切含まない最先端の完全無血清培地(AOF培地)のみを使用したオリジナルの培養上清エクソソームを製造し患者様に提供しています。
数百種種類の良質なサイトカインやエクソソームを豊富に含む当院オリジナル「ARC培養上清エクソソーム」の幹細胞治療との併用により、体内に投与されたご自身の幹細胞を最大限に活性化し分化能を高める効果が期待できます。
また、多くの糖尿病患者様に向き合う中で、ほぼ全員が、末梢血管障害によりEDを併発している事実に直面したため、日本で初めて陰茎海綿体への幹細胞の局所注射治療の提供に踏み切りました。
糖尿病とEDの根治を同時に目指すこの治療は、多くの悩める男性患者様から支持され、着実に成果を挙げています。
なお、当院の糖尿病再生医療は、他院と異なり年齢の上限はありませんので、多数の80代以上の高齢患者様も安全に治療を受けられています。高齢の患者様もご安心下さい。
【参考記事】
多様な糖尿病患者様の当院における再生医療の実例
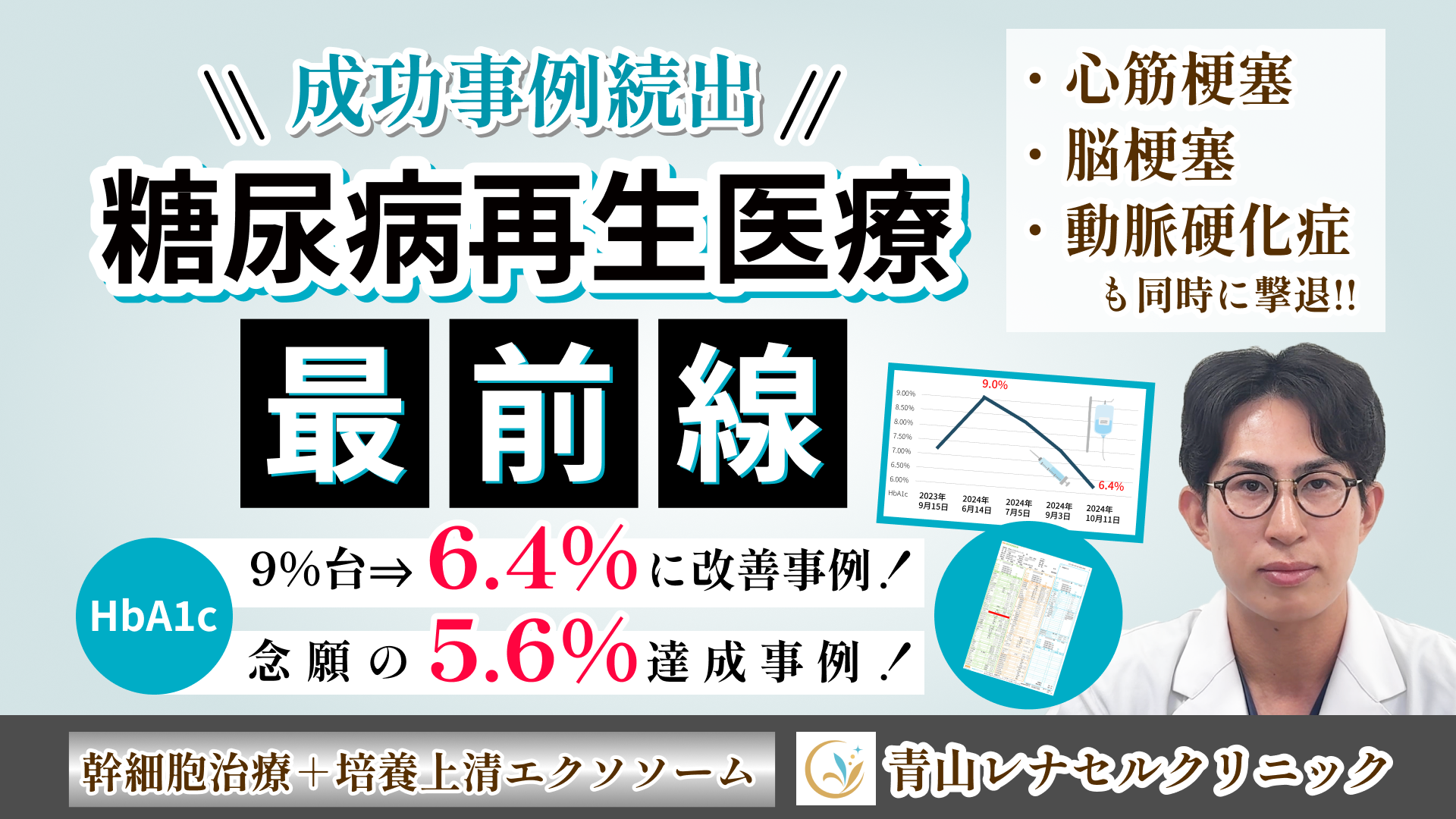
- <HbA1c 12.4% 緊急入院した患者>初回の幹細胞治療効果で 5.4%に劇的改善!
- 幹細胞治療で悲願のHbA1c 5%台を達成!
- <90代病院経営者>エクソソームの点鼻治療で慢性腎症が完治
- マンジャロ断固拒否!幹細胞治療とエクソソームでHbA1cが正常値まで改善
- 薬を使わずに糖尿病は治せる?自身の幹細胞の力を活用した再生医療という選択肢
【関連動画】当院の糖尿病再生医療臨床例part.1
【関連動画】当院の糖尿病再生医療臨床例part.2
【関連動画】「重度肥満症患者に対する糖尿病再生医療」
当院の糖尿病再生医療・再生医療の詳細内容については以下のページをご覧ください。
当院では、糖尿病撲滅のための特別プログラム「ASATAKU道場」の第3期モニターを募集しています。再生医療の可能性を実感し、糖尿病からの解放を目指すための第一歩を踏み出してみませんか?
第3期 糖尿病再生医療モニター募集
当院は、糖尿病専門医監修のもと糖尿病の根治を目指して再生医療の提供のみならず
薬剤の選定から生活習慣指導までトータルマネジメントを実践しています。
2023年10月13日現在
※最新の情報と異なる場合がございます。